当血液在血管中流动时对血管壁产生的压力持续高于正常范围,即可诊断为高血压。这种“无声的杀手”往往在毫无症状的情况下悄然损害心、脑、肾等重要器官,甚至引发致命并发症。根据最新调查,中国每3-4人中就有1名高血压患者,其中30%的脑卒中和20%的心脏病死亡与血压失控直接相关。理解其背后的形成机制,是预防和控制疾病的关键。
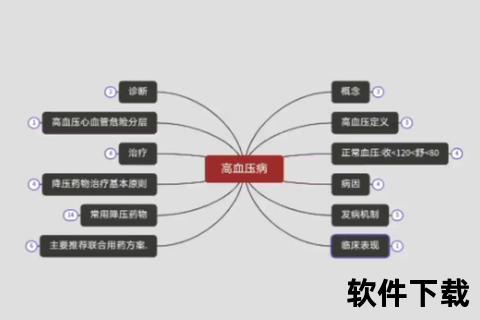
高血压的发病机制可分为原发性(占90%-95%)和继发性两大类型。原发性高血压的病因尚未完全明确,但研究证实其本质是遗传易感性与环境因素长期交互作用的结果。而继发性高血压则存在明确病因,例如肾脏疾病、内分泌异常等,占病例的5%-10%,且可通过针对性治疗实现血压逆转。

1. 基因的隐形密码
约60%的高血压患者存在家族史,父母双方患病时子女发病率高达46%。遗传不仅影响血压调控基因(如肾素-血管紧张素系统相关基因),还与肥胖倾向、盐敏感性等代谢特征密切相关。例如,携带特定ACE基因变异的人群对钠盐的升压反应更为显著。
2. 血管系统的慢性损伤
长期高盐饮食导致钠离子潴留,血容量增加;钠离子渗入血管壁平滑肌细胞,引发水肿和管腔狭窄,形成“高钠-血管重塑-血压升高”的恶性循环。氧化应激和炎症反应会加速血管内皮功能退化,降低一氧化氮的舒血管作用。
3. 神经内分泌的失控
交感神经过度激活释放大量儿茶酚胺,促使心率加快、外周血管收缩;肾素-血管紧张素系统失调则引发水钠潴留和血管收缩,双重作用下血压持续升高。精神压力大的人群中,这种神经内分泌紊乱尤为突出。
当患者出现药物难以控制的高血压、低血钾、阵发性头痛等症状时,需警惕以下继发病因:
世界卫生组织建议每日钠盐摄入量≤5g,但我国居民实际摄入量高达8-15g。钠盐每增加1g/天,收缩压平均上升2.4mmHg。而钾摄入不足(我国人均1.89g/天,低于推荐值3.51g)进一步削弱了钠的排泄能力。典型的高危饮食模式包括:腌制食品、加工肉类、方便面等高钠食物,以及新鲜蔬果摄入不足。
中心性肥胖(男性腰围≥90cm,女性≥85cm)者的高血压风险是正常体重者的1.3倍。脂肪细胞分泌的瘦素、炎症因子等物质直接损伤血管,同时胰岛素抵抗加剧水钠潴留。研究表明,体重每减少1kg,收缩压可降低1mmHg。
长期紧张、焦虑等情绪使皮质醇水平升高,血管持续收缩。一项针对职场人群的研究发现,精神压力大者发生高血压的风险增加50%。值得注意的是,夜班工作者、高压职业人群的血压波动更为显著。
酒精可直接损伤血管内皮,每日饮酒量超过40g(约2两白酒)时,血压线性上升。中的则刺激肾上腺素释放,10分钟内即可使血压升高10-15mmHg。
缺乏运动导致毛细血管密度降低、胰岛素敏感性下降。每周5次30分钟的快走或游泳,可使收缩压降低4-9mmHg。反之,久坐时间每增加1小时,高血压风险上升6%。
空气污染物(如PM2.5)可引发全身炎症反应,与血压升高呈正相关。年龄增长则伴随血管弹性下降,50岁以上人群每增龄10岁,高血压患病率增加15%。
1. 血压测量:诊室血压≥140/90mmHg、家庭自测≥135/85mmHg或动态血压≥130/80mmHg即可确诊。
2. 靶器官评估:尿蛋白检测、颈动脉超声、眼底检查等可发现早期心肾损害。
3. 继发性筛查:年轻患者或难治性高血压需进行肾动脉造影、醛固酮/肾素比值等专科检查。
1. 生活方式干预(适用于所有患者):
2. 药物治疗:
3. 特殊人群管理:
1. 家庭血压监测:每周至少测量3天,记录清晨起床后1小时内和睡前血压。
2. 社区筛查网络:40岁以上人群每年至少接受1次血压检测,高危群体(如肥胖、糖尿病)每半年1次。
3. 心理调适技巧:正念冥想、深呼吸训练可降低应激激素水平,建议每天练习10分钟。
高血压的形成是多重风险因素交织的结果,但通过科学的认知和持续的行为改变,完全有可能打破这一恶性循环。正如《中国高血压防治指南》强调的:“降压治疗带来的获益,主要来自血压降低本身。”从今日起,每一次减盐、每一步行走,都是对血管健康的主动守护。
参考资料
[1] 高血压的诱发因素与继发性病因解析
[2] 原发性高血压的遗传与环境交互机制
[15][18] 生活方式与血压调控的临床证据
[26][30] 继发性高血压的筛查与管理指南
[67] 非药物干预的循证实践