当新生儿的皮肤和眼白发黄时,许多家长的第一反应是担心和焦虑。虽然约60%的足月儿和80%的早产儿会出现生理性黄疸,但病理性黄疸若未被及时识别和处理,可能导致严重的神经系统后遗症,甚至威胁生命。本文从病因、症状、诊断到防治策略,为您提供科学指导。
一、病理性黄疸的识别:警惕这些危险信号
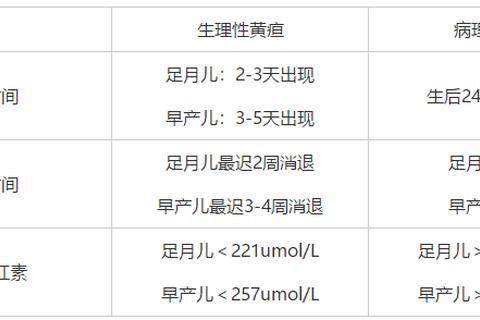
病理性黄疸与生理性黄疸的关键区别在于其出现时间早、进展快、程度重、持续时间长。具体表现包括:
1. 黄疸出现时间:出生后24小时内即出现皮肤或巩膜黄染(如溶血性黄疸)。
2. 胆红素水平异常:
足月儿血清总胆红素>205-257 μmol/L,早产儿>257 μmol/L;
每日胆红素上升速度>85 μmol/L。
3. 伴随症状:
精神萎靡、拒奶、哭闹尖锐;
大便颜色变浅(白陶土样便提示胆道闭锁);
尿液深黄,体重增长缓慢。
若出现以上任一情况,需立即就医,避免发展为胆红素脑病(核黄疸),导致脑瘫或听力损伤。
二、病因解析:为什么宝宝会患病理性黄疸?
病理性黄疸的根源复杂,常见原因可分为四类:
1. 胆红素生成过多:
溶血性疾病:如ABO或Rh血型不合,母亲与胎儿血型差异引发免疫性溶血。
红细胞增多症或头颅血肿导致红细胞破坏增加。
2. 肝脏代谢障碍:
先天性酶缺陷(如吉尔伯特综合征)、新生儿肝炎或感染(如巨细胞病毒、败血症)影响胆红素处理。
3. 胆汁排泄受阻:
胆道闭锁或胆总管囊肿,导致胆汁淤积。
4. 母乳性黄疸:
母乳中的β-葡萄糖醛酸苷酶增加胆红素肠肝循环,表现为黄疸持续1-3个月,停母乳48小时后明显消退。
特殊风险群体:早产儿、出生时缺氧或产伤的婴儿、东亚血统婴儿及母乳喂养困难的宝宝更易发病。
三、诊断流程:如何明确黄疸类型?
医生会通过以下步骤综合判断:
1. 病史采集:
母亲妊娠期感染史、分娩情况、家族遗传病等。
2. 实验室检查:
血清胆红素测定:区分未结合型与结合型胆红素,评估严重程度;
血型与抗体筛查:排查溶血性疾病;
肝功能与感染指标(如C反应蛋白、血培养)。
3. 影像学检查:
腹部超声或磁共振胆管成像(MRCP)用于诊断胆道闭锁。
四、治疗策略:分阶段精准干预
1. 紧急处理:光疗与换血
蓝光治疗:通过波长425-475 nm的蓝光将脂溶性胆红素转化为水溶性异构体,经尿液排出。适用于中重度黄疸,需遮盖眼睛和生殖器,疗程通常为24-48小时。
换血疗法:当胆红素水平接近或超过换血阈值(如足月儿>428 μmol/L),或出现神经系统症状时采用,可快速降低胆红素浓度。
2. 病因治疗
溶血性黄疸:静脉注射免疫球蛋白(IVIG)阻断溶血,严重时需输注Rh阴性血。
感染性黄疸:根据病原体选择抗生素或抗病物。
胆道闭锁:需在出生后60天内行肝门肠吻合术(葛西手术)。
3. 支持性护理
增加喂养频率:母乳喂养每天8-12次,促进胆红素通过粪便排出。
益生菌补充:调节肠道菌群,减少肠肝循环。
五、家庭护理与预防:家长能做什么?
1. 日常观察要点
记录黄疸变化:在自然光线下观察皮肤黄染范围,按压皮肤后观察颜色恢复速度。
监测大小便:每日排便≥3次为佳,若大便发白或尿量减少需警惕。
2. 科学晒太阳
时间选择:上午9-10点或下午4-5点,避免紫外线伤害;
方法:裸露四肢和躯干,遮挡眼睛与生殖器,每次15-20分钟。
3. 预防措施
孕期保健:定期产检,预防宫内感染(如风疹、弓形虫)。
产后管理:早开奶、早排胎便,避免脱水。
六、何时必须就医?紧急警示清单
出现以下情况时,请立即送医:
黄疸24小时内出现或消退后复发;
宝宝拒奶、嗜睡、肢体抽搐或哭声尖锐;
大便持续发白或尿液呈浓茶色。
科学认知,及时行动
新生儿病理性黄疸的防治需要家长与医护人员的紧密配合。通过早期识别、规范治疗和科学护理,绝大多数患儿可完全康复。记住:黄疸不是洪水猛兽,但忽视其危险信号可能带来终身遗憾。当不确定时,及时咨询专业医生永远是明智的选择。
