消炎药是日常疾病管理中的重要工具,但面对复杂的药物名称和作用机制,很多人常感到困惑:同样是“消炎”,为什么有的药物能快速缓解疼痛,有的却需要谨慎使用?为什么有些患者长期用药后出现胃痛或免疫力下降?这些问题背后,隐藏着两类关键药物的差异——非甾体抗炎药和糖皮质激素。
炎症是机体应对损伤或感染的防御反应,典型表现为红肿、热痛和功能障碍。但并非所有炎症都需要抗生素治疗,例如类风湿关节炎和痛风属于非感染性炎症。非甾体抗炎药(NSAIDs)和糖皮质激素成为核心治疗手段。
非甾体抗炎药通过抑制环氧合酶(COX)活性阻断前列腺素生成,既能缓解疼痛、退热,又能减轻炎症反应。常见的布洛芬、双氯芬酸钠等药物属于此类,适用于骨关节炎、肌肉拉伤等轻度至中度炎症。
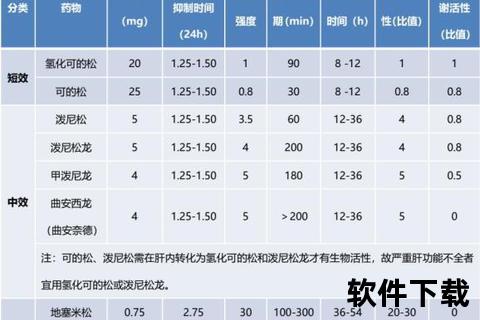
糖皮质激素(如泼尼松、地塞米松)则通过结合细胞受体调控基因表达,全面抑制免疫反应和炎症介质释放。这类药物对严重过敏、哮喘急性发作、系统性红斑狼疮等疾病具有“速效救命”作用,但可能干扰全身代谢。
> 关键差异点:非甾体抗炎药像“精准灭火器”,仅针对局部炎症;糖皮质激素则如同“全城戒严”,系统性压制免疫反应。
| 症状/疾病类型 | 首选药物 | 注意事项 |
||-||
| 关节扭伤、痛经、牙痛 | 非甾体抗炎药(如布洛芬)| 避免空腹服用,疗程不超过7天 |
| 重度荨麻疹、哮喘发作 | 糖皮质激素(如泼尼松) | 短期使用,需医生评估后减量 |
| 类风湿关节炎急性期 | 两者联用 | 监测胃黏膜和血压变化 |
1. 消化道损伤:长期使用可导致胃溃疡甚至出血,建议与质子泵抑制剂(如奥美拉唑)联用。
2. 心血管事件:高剂量可能增加心梗风险,冠心病患者需避免萘普生等COX-1抑制剂。
3. 肾功能损害:每日用量超过推荐剂量50%时,急性肾损伤风险显著上升。
> 用药警示:地塞米松等长效激素不得自行用于退热或普通消炎,曾有患者因反复肌肉注射导致股骨头坏死。
出现以下情况需立即就诊:
1. 服用NSAIDs后出现黑便或呕血
2. 激素使用期间发热伴寒战(可能提示免疫抑制继发感染)
3. 关节肿胀持续加重伴晨僵超过1小时(需排除类风湿进展)
基因检测技术的发展正在改变传统用药模式。例如:
1. 分级管理疼痛:轻度疼痛优先物理疗法(如热敷),中重度再考虑药物干预
2. 记录用药日记:包括药物名称、剂量、反应,复诊时提供完整信息
3. 定期体检筛查:长期用药者每6个月检查胃镜、骨密度和眼底
炎症管理如同走钢丝,需要平衡疗效与风险。掌握这两类药物的“双刃剑”特性,才能在守护健康的避免踏入过度治疗的陷阱。(全文完)
> 本文引用的临床数据来源于国内外权威医学期刊及诊疗指南,具体用药请遵医嘱执行。